什麼是腹腔鏡?
在了解腹腔鏡膽囊切除手術之前,必須先了解,什麼是”腹腔鏡手術”?
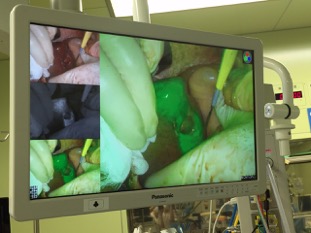
腹腔鏡是一根細細長長的金屬管子,前面有攝影鏡頭(維基百科參考照片),經由肚皮的小傷口進入腹腔內,將腹腔內充滿二氧化碳氣體,利用氣壓將肚皮撐起來,像是搭起一個帳篷一樣,在腹腔內製造出一個可以手術的空間,而影像經由腹腔鏡前面的鏡頭,經由連接線,傳輸到外面的螢幕上,手術者就是看著螢幕上的畫面,知道腹腔內的影像,並利用其他細細長長的器械插入腹腔內,像是長筷子一樣,來進行手術,這就是所謂的腹腔鏡手術(laparoscopy, laparoscopic surgery),也就是俗稱的”微創手術”,因為只需要幾個0.5~1.5公分的傷口,就可以完成手術,比起傳統手術,傷口小了許多。
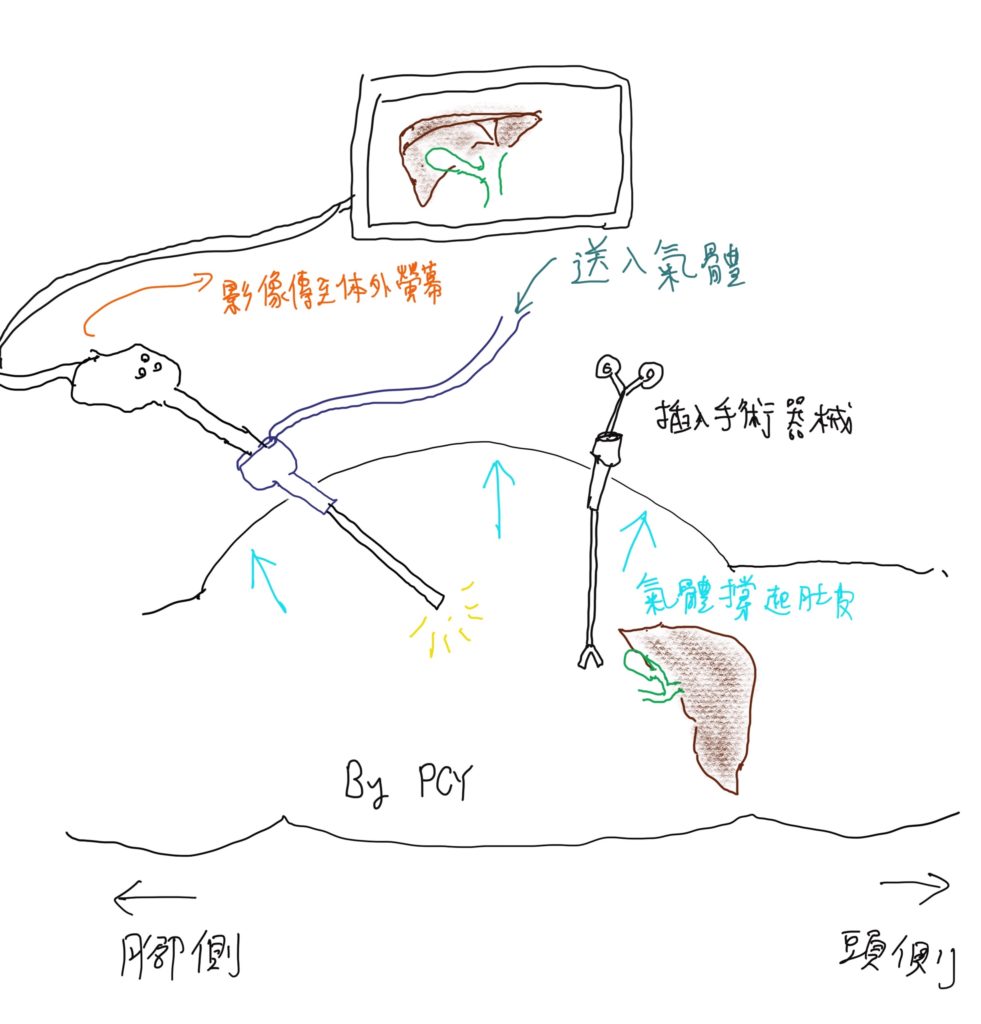
腹腔鏡這個技術,從一開始發明,到現在已經超過一百年的歷史,近十年來,也陸續應用於一些難度較高的手術上,如肝臟切除、胰臟切除、及良性膽道手術。
<注意!>
雖然腹腔鏡手術比起剖腹手術有傷口小、恢復較快的優點,但是必須注意的一點是,並不是所有的手術都適合用腹腔鏡進行,也不是所有的腹腔鏡手術都比剖腹手術來的好,手術方式的選擇,必須考量很多因素,其中最重要的一點,是“能否安全、且根治疾病”,這點非常重要,尤其是癌症手術,如果腹腔鏡手術,無法達到和剖腹手術一樣的結果,無法徹底清除腫瘤,那就不建議使用腹腔鏡手術,因為癌症能不能開乾淨,影響到手術後的存活時間,這個重要性遠遠大於傷口大小和美觀,手術前一定要好好評估,而不是一味的追求小傷口微創,那就本末導致,失去手術真正的目的了。<注意!><注意!><很重要!!!>
腹腔鏡膽囊切除手術
了解”腹腔鏡手術”之後,對於腹腔鏡膽囊切除手術,就不會那麼陌生。
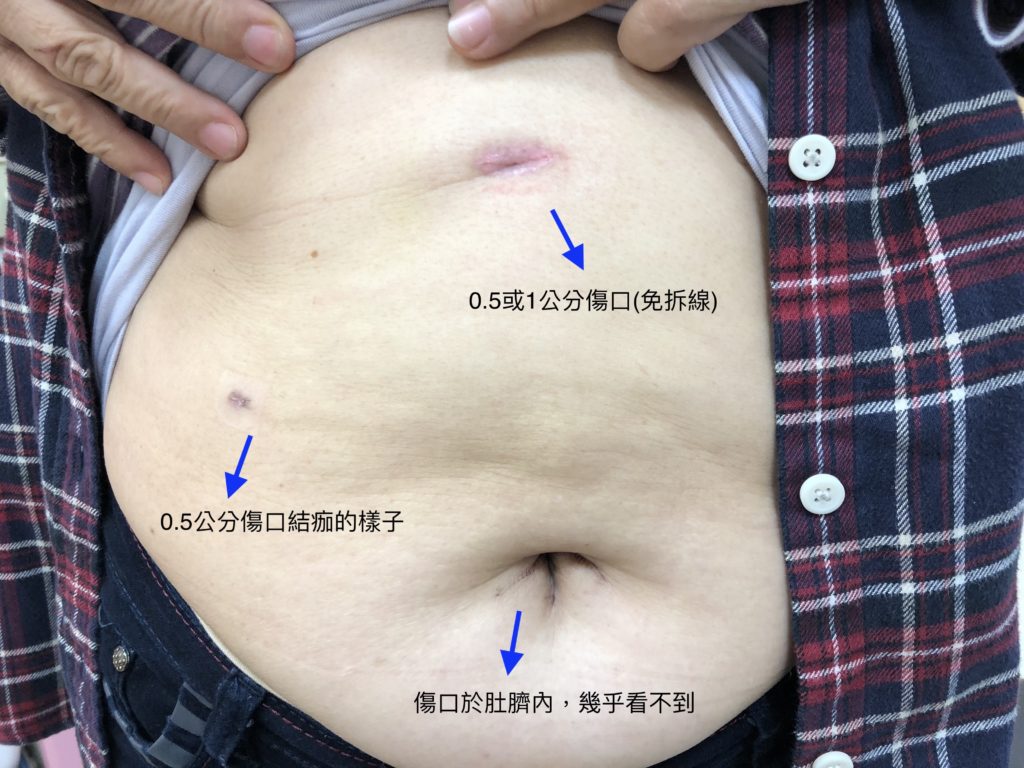
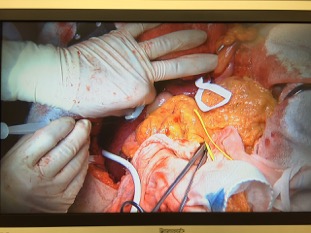
腹腔鏡膽囊切除手術,就是使用上述內視鏡的方式,來進行手術,但是手術一樣要使用全身麻醉。一般來說,手術在身上會有3~4個0.5~1.5公分的傷口,根據手術的難易度而定。
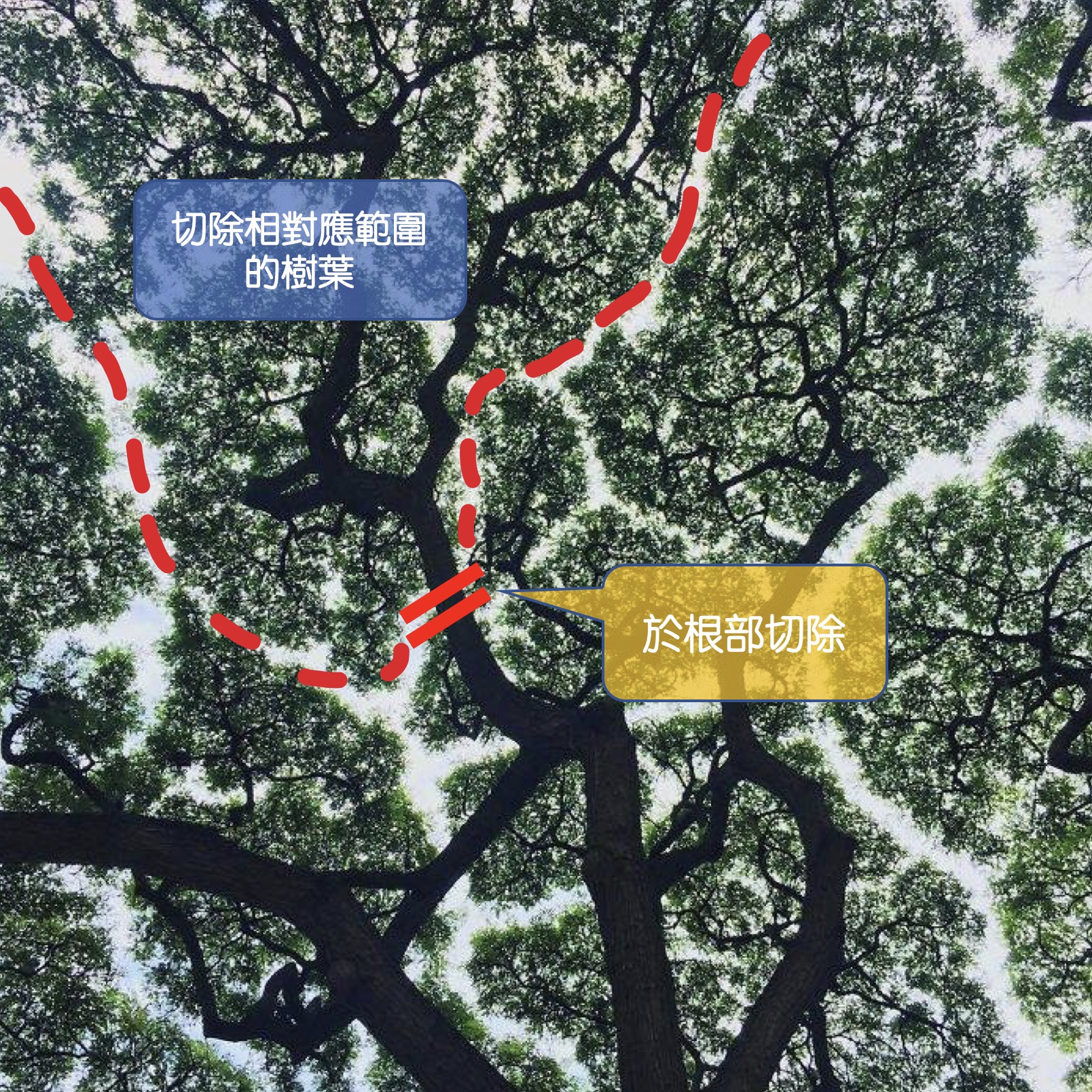
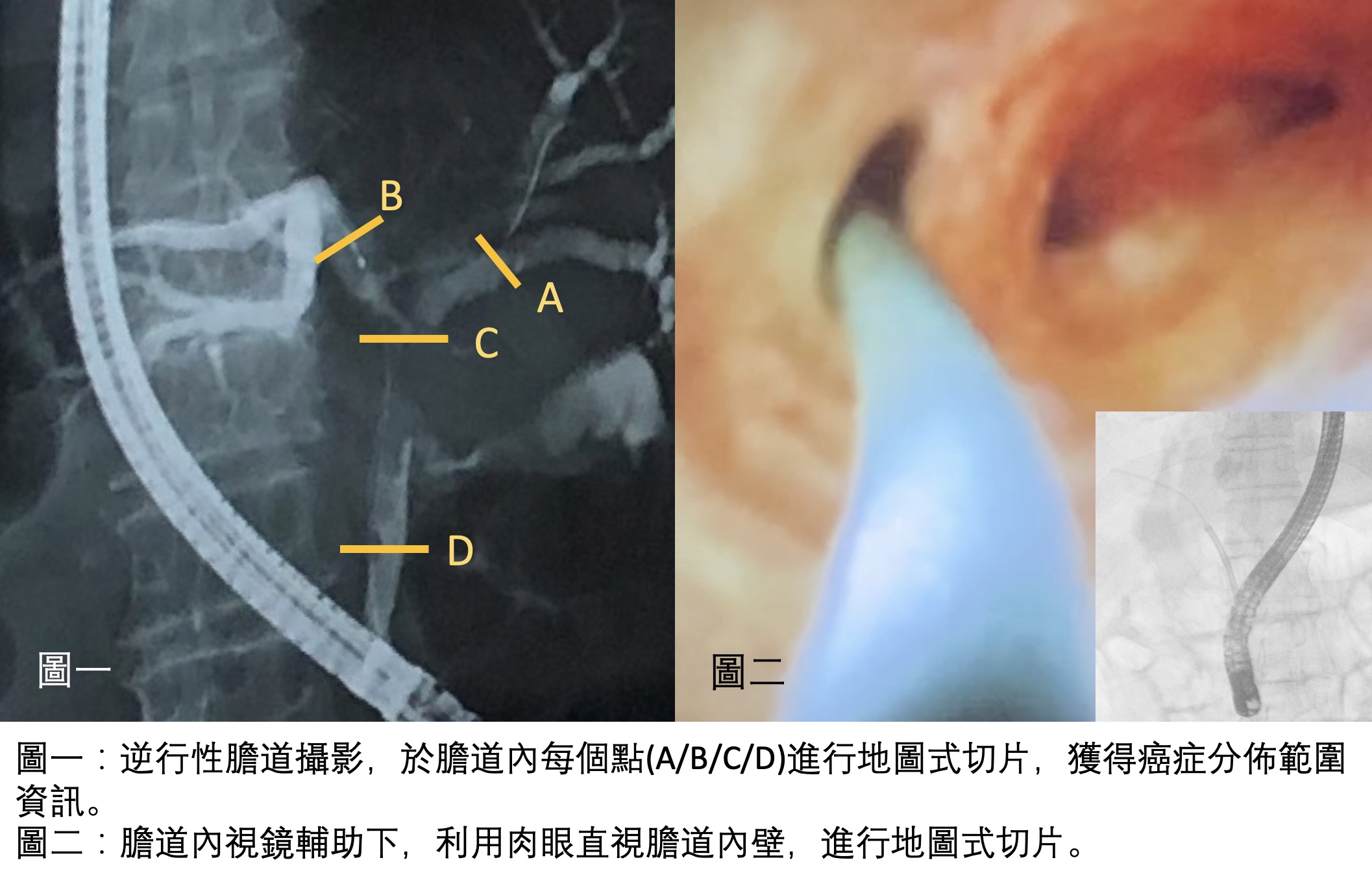
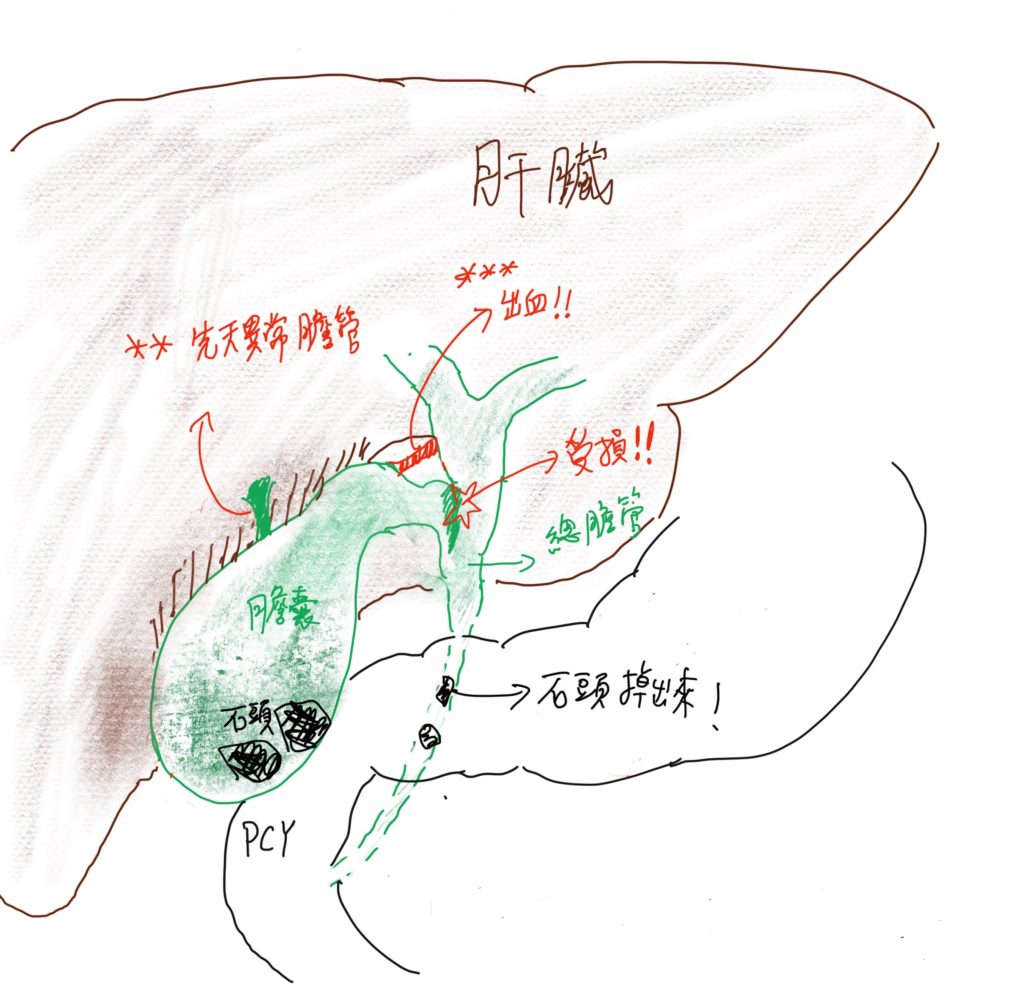
手術的目標,在於將膽囊連同裡面的病灶(石頭、息肉、或是其他病變)完全摘除,而要拿掉膽囊之前,一定要將它周圍連住的管道和組織先斷掉,才能把他從身體裡面游離,然後拿出體外,而這些連住的管道和組織,包括:(1)膽囊管、(2)膽囊動脈、(3)膽囊和肝臟相連的介面。(如下圖)
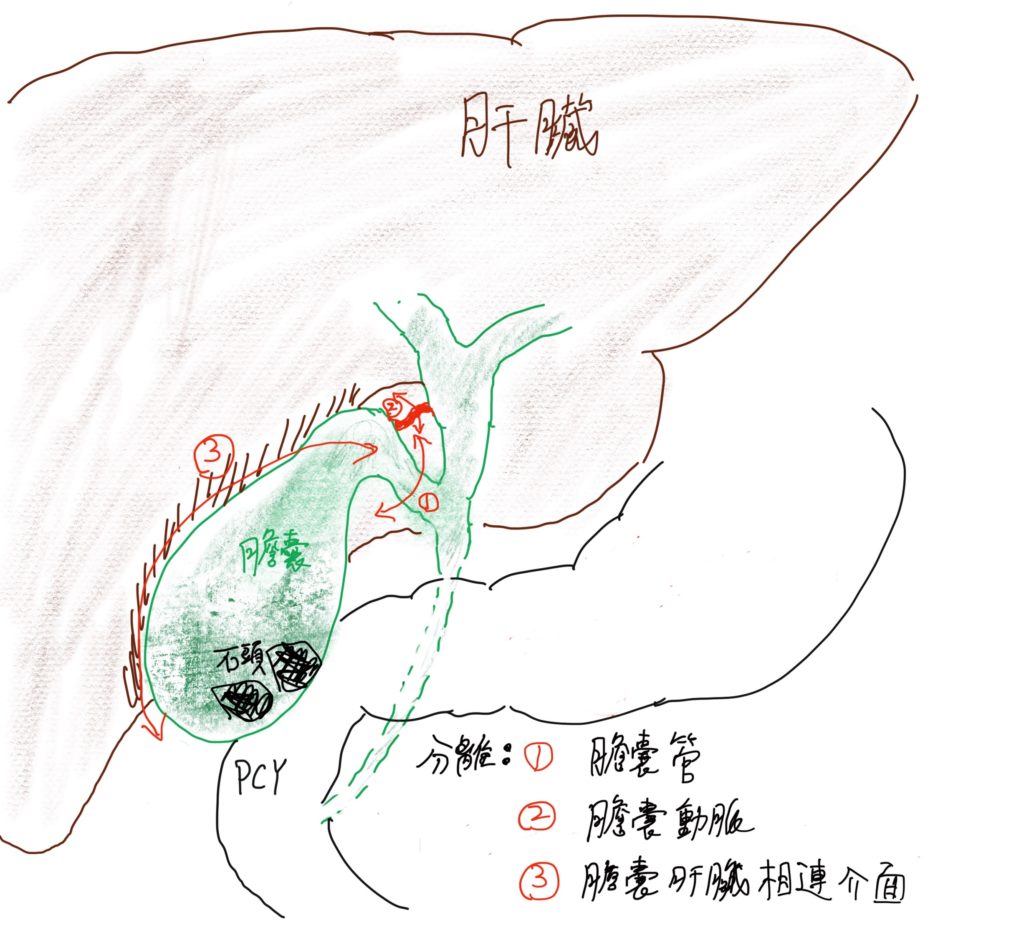
然而,腹腔鏡手術,醫師的手並無法進到體內將這些管道結紮分離,因此需要一些微創器械來幫助這些動作完成,而有些器械是目前台灣健保沒有給付的,必須額外支付一些費用,手術前可以詢問醫師細節。
手術風險
這個手術的風險,就在於上面提到,分離這三個部份過程中的危險性。
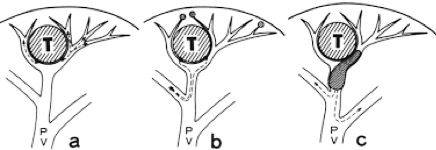
1.於膽囊管分離步驟,如果因為先天膽道結構異常,或是膽囊炎發炎太嚴重,導致旁邊的總膽管受損,則必須額外進行膽道繞道重建手術,通常需要手術中轉為剖腹手術。在急性發炎的病例中,大約有百分之一的機率,會發生這個風險。如下圖☆處
2.從膽囊肝臟相連介面,先天異常的額外膽管,將膽汁直接從這個界面注入膽囊內,如果有這個現象,也有可能需要進行膽道重建手術。下圖✳ ✳處
3.在血管剝離過程中造成出血,或是因為沾黏傷及右肝動脈,如果發生,可能也需要轉為剖腹手術進行血管修補手術。下圖✳ ✳✳ 處
4.膽囊內的石頭,有時會掉出來到總膽管中,如果發生,需進行內視鏡膽道取石術,將膽管內的石頭取出(類似做胃鏡,藉由胃腸道內視鏡,從嘴巴進去到總膽管內,將石頭取出,於胃鏡室進行,不需要再次進入手術室)。
手術後恢復
疼痛:一般狀況,手術後頭一兩天,會有傷口疼痛的情況,大部分藉由口服止痛藥就可以控制住,少數狀況需要靜脈止痛劑。
活動:手術當天或隔天,即可正常活動,不需要一直躺在病床上。
飲食:手術後,如果沒有噁心嘔吐的情形,即可恢復飲食,不要吃太油膩即可。部份病人因為麻醉藥因素,術後有噁心嘔吐發生,但是通常經由點滴治療,就會慢慢恢復。
住院天數:一般來說,手術後的第二天(譬如:一月一日動手術,術後第二天,就是一月三日),會進行血液檢查,檢驗肝膽指數,如果沒有問題,手術後第二天即可出院。但是急性膽囊發炎的病人,因為引流管的關係,可能會再晚個一兩天出院。
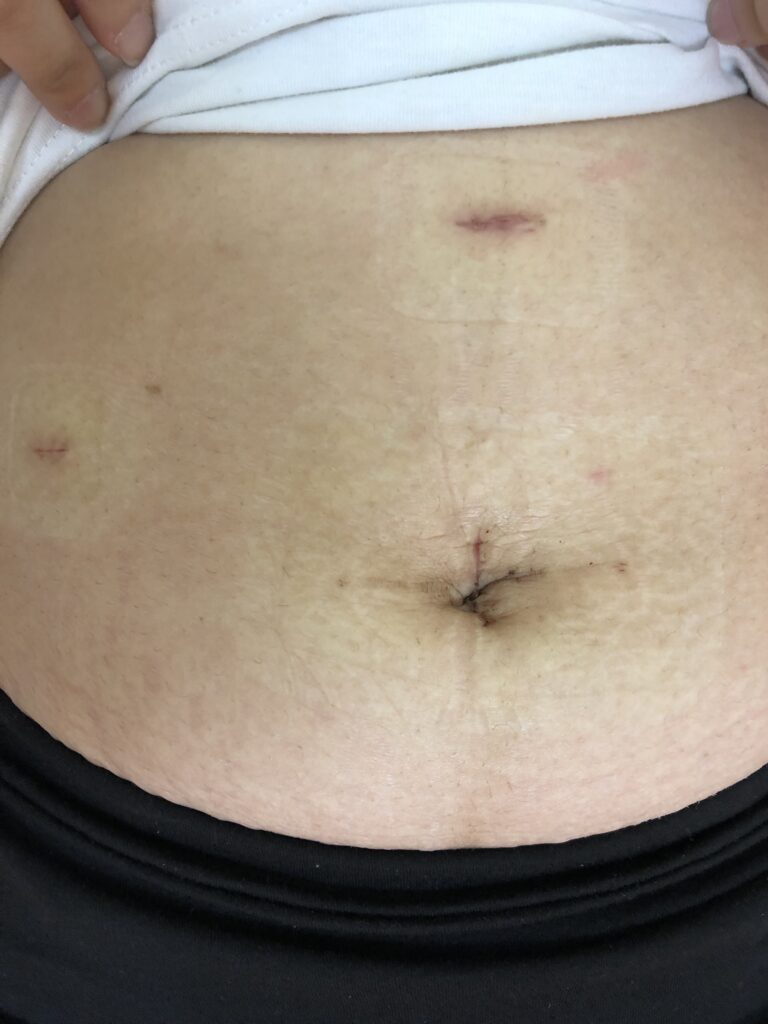
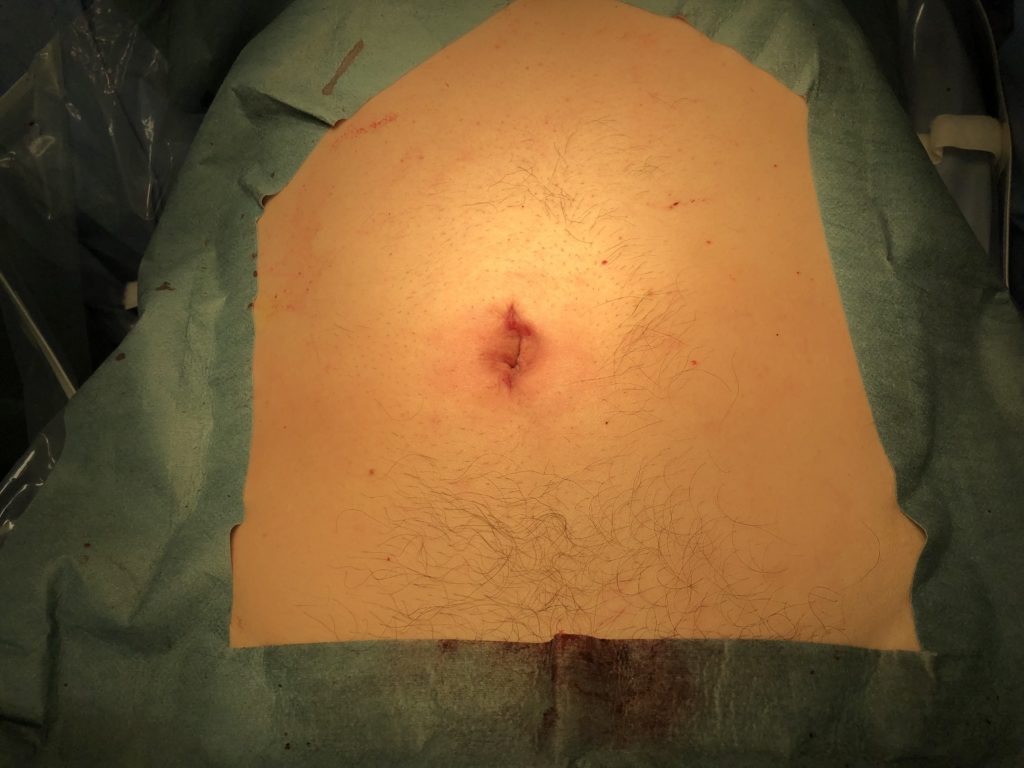
出院追蹤:依照本人做法,手術後第三天,安排回診檢視傷口,如果傷口癒合良好,就不需要再覆蓋,也可以進行淋浴。手術後一個月,會再安排門診追蹤。
以下為術後一週後,傷口不覆蓋,經過多天洗澡後的狀況