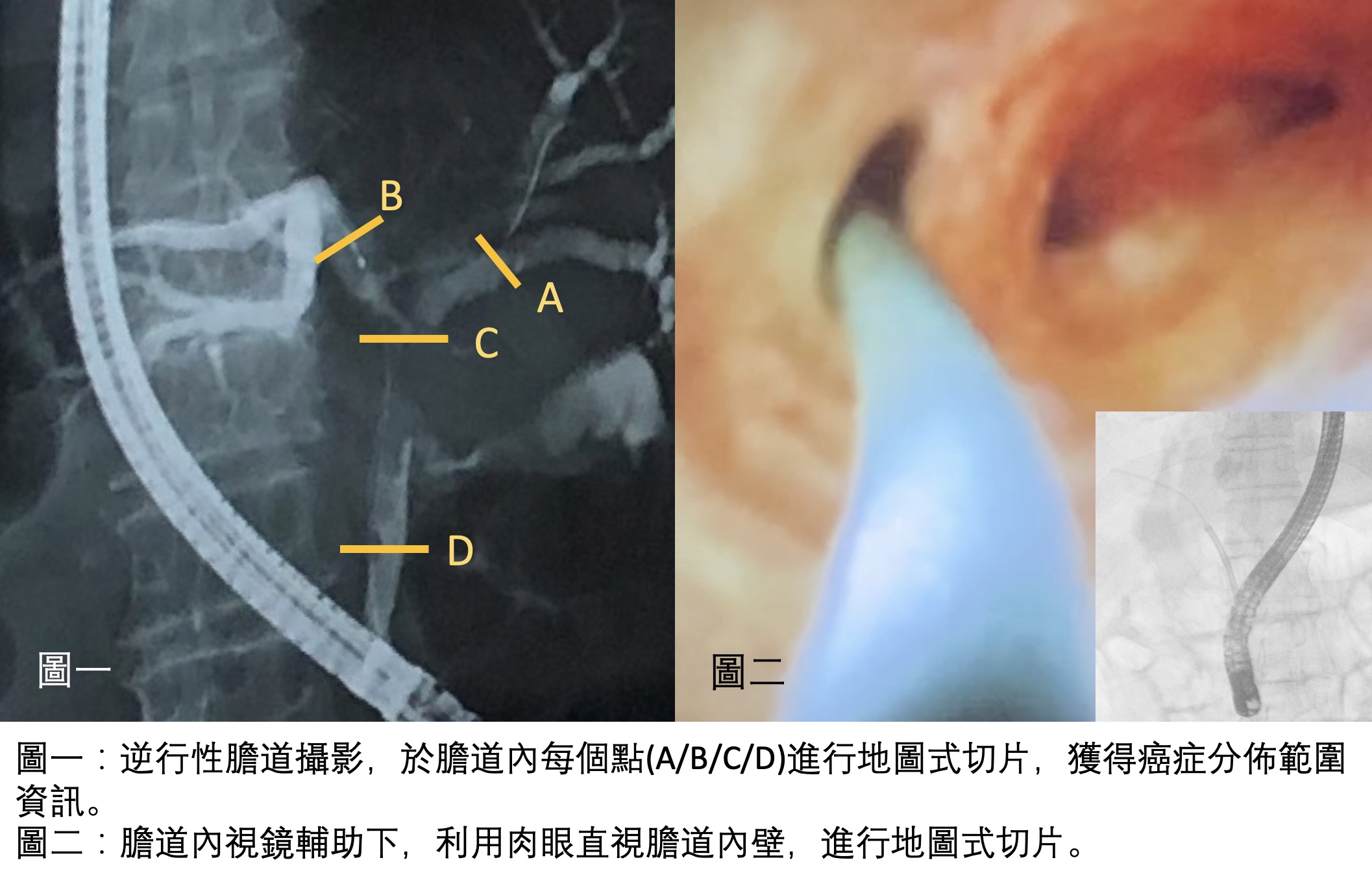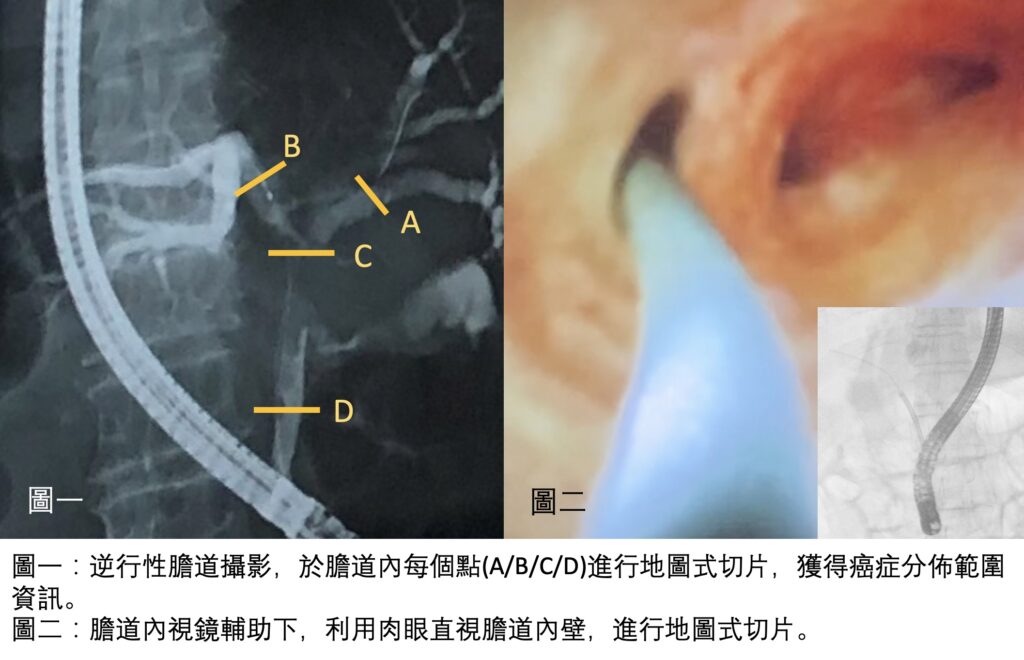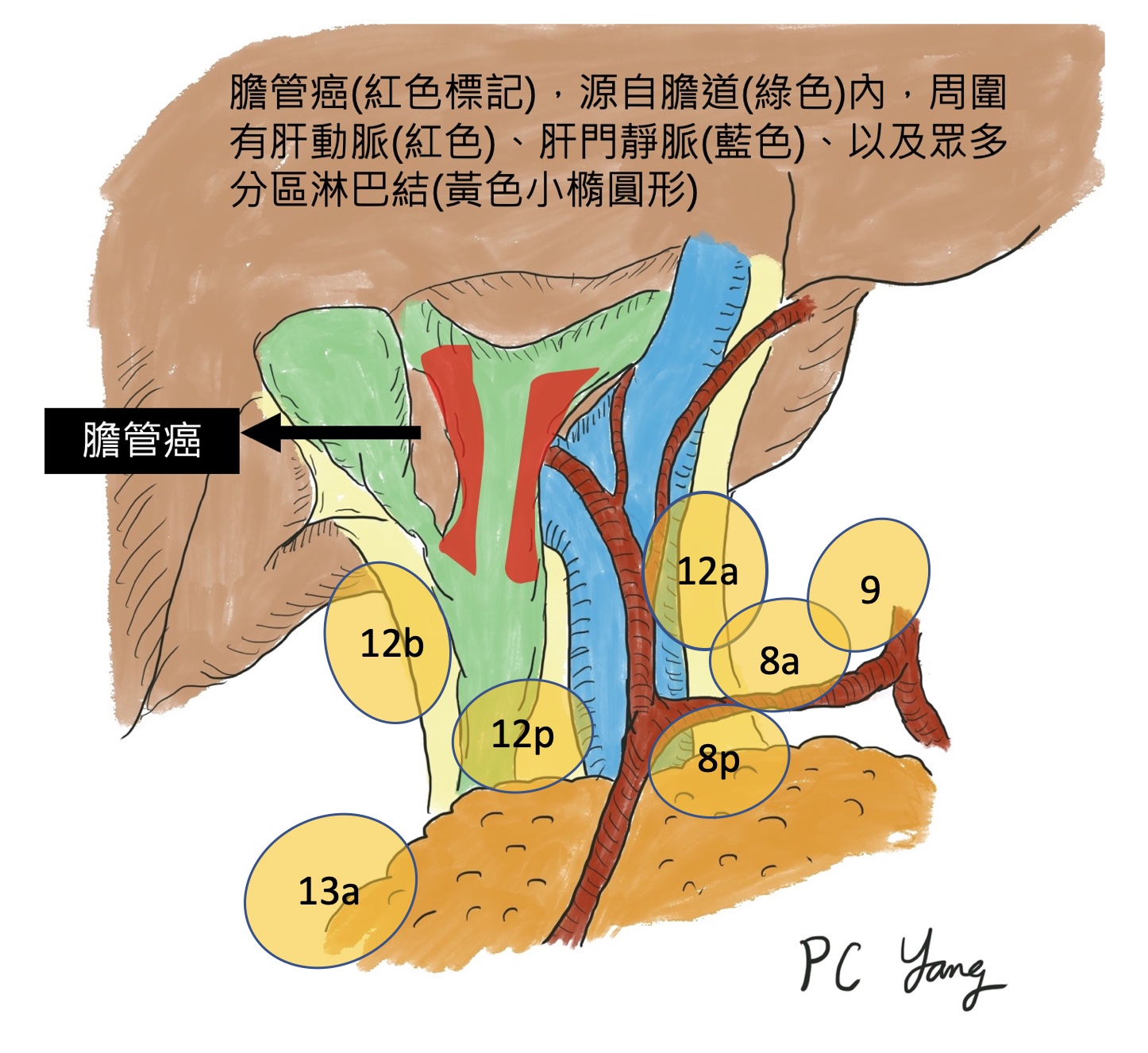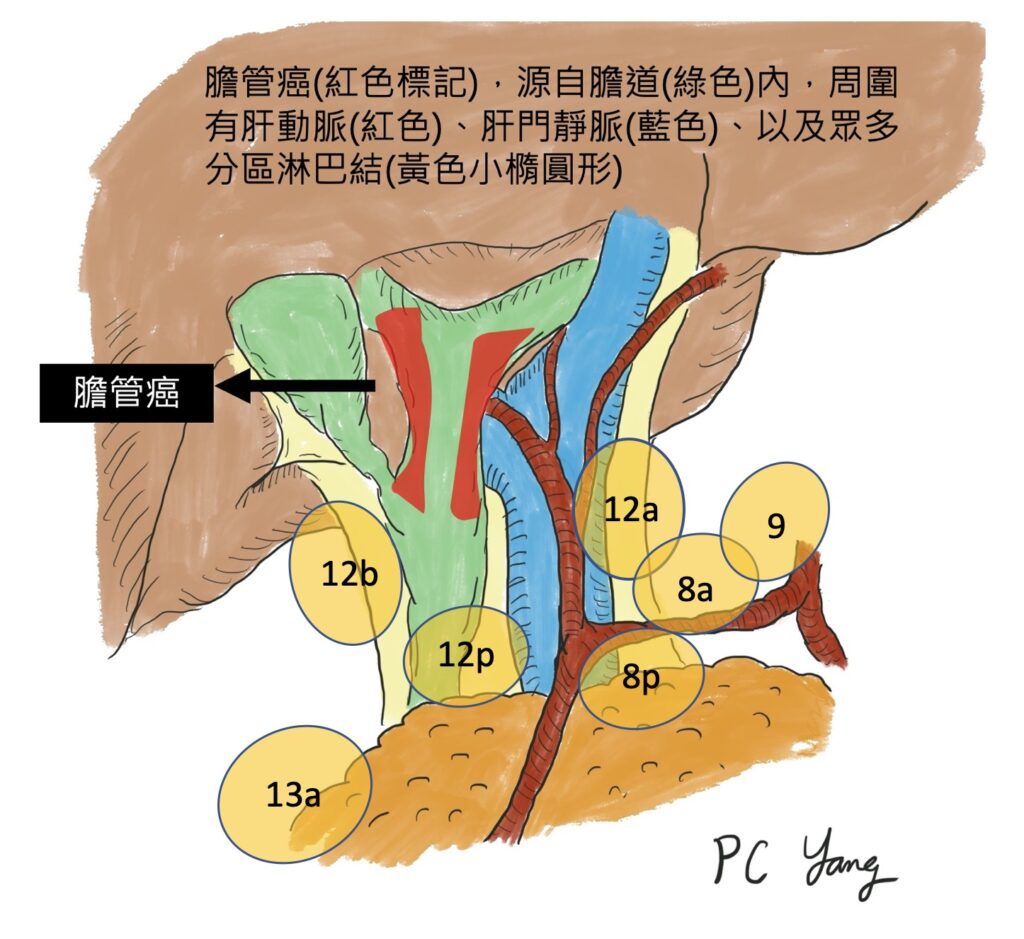
新輔助治療,增加膽胰癌症手術機會
本人於2023年1月發表於網路媒體,關於「新輔助治療」的文章
https://www.5678news.com/news_details.php?n=202301090835184732#202301090835184732
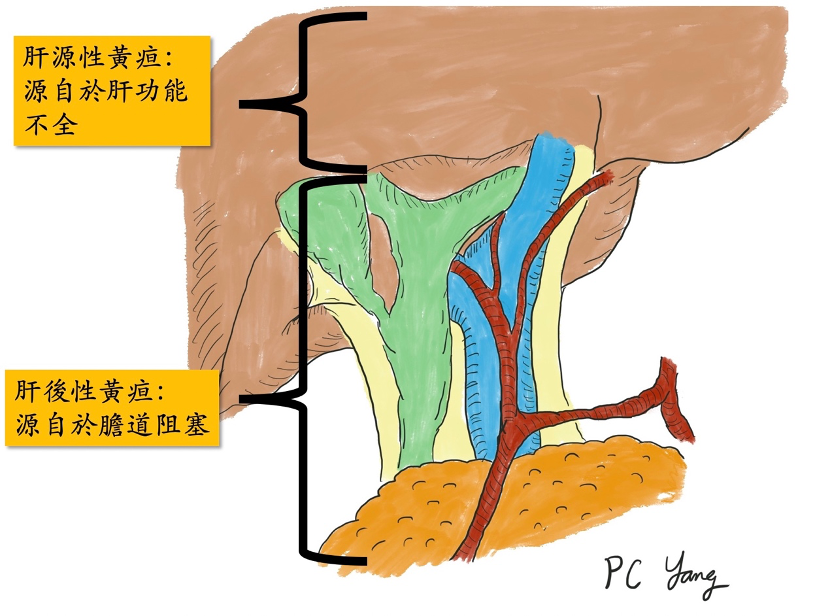
人體的膽道和胰臟,位於人體腹部中心,周圍遍佈重要血管,一旦產生惡性病變,也就是令人聞之色變的「膽道癌」和「胰臟癌」,這類腫瘤往往伴隨血管侵犯,導致癌症無法手術切除,或是即使手術切除,也很容易再復發,使得病患的存活時間大幅下降。
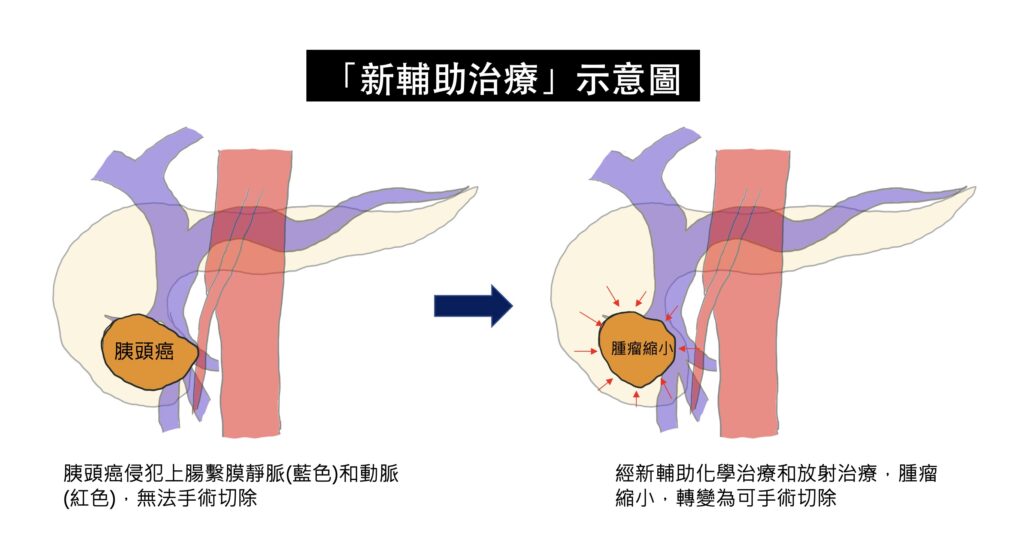
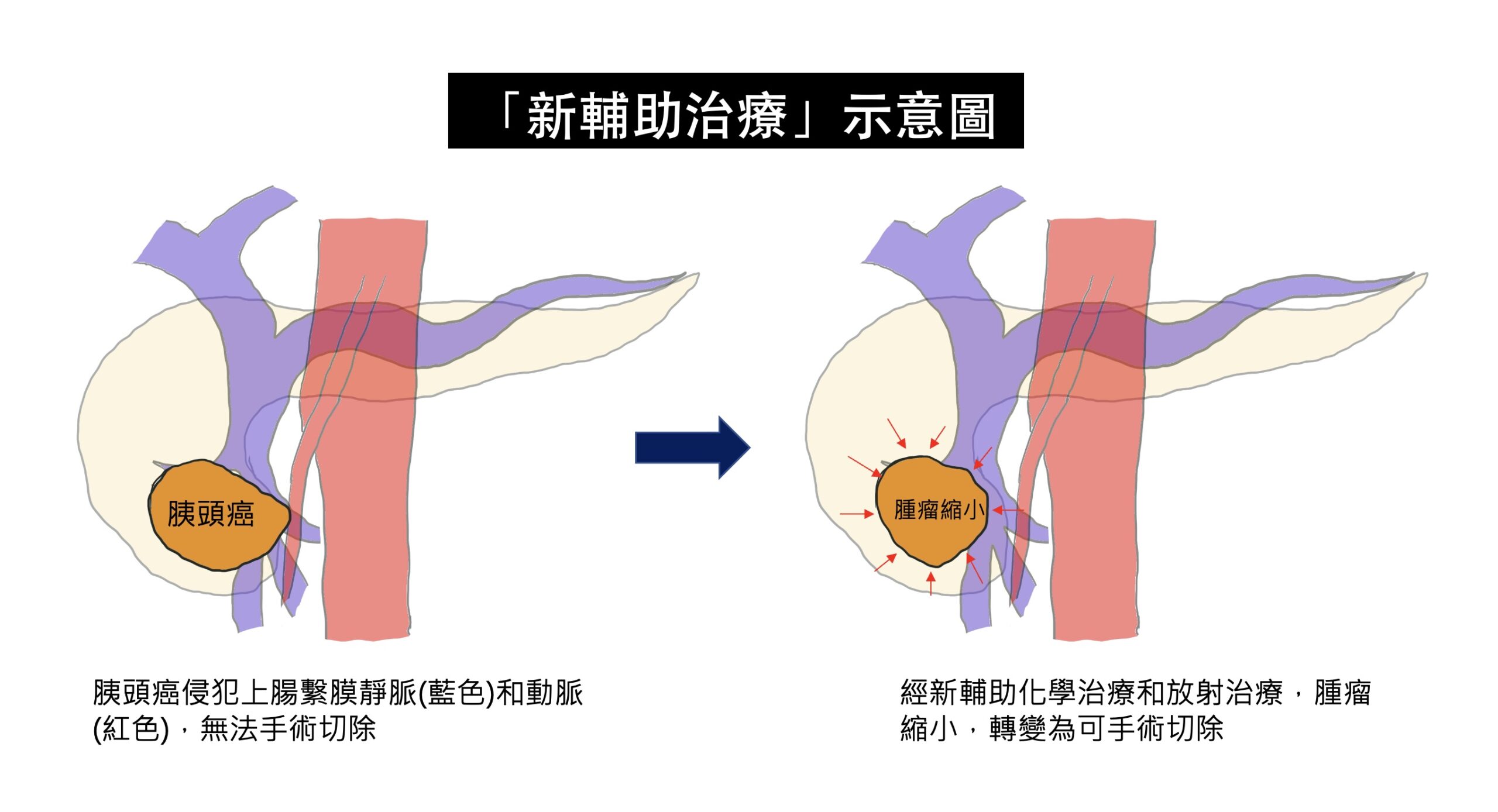
近年來,因為抗癌化學藥物的進展,藥物對膽胰癌症的治療效果,比以往改善許多,但是單獨只使用抗癌藥物,而使腫瘤完全消失的機會還是非常低。以胰臟癌為例,胰臟癌因為早期通常沒有明顯症狀,發現時,腫瘤通常已經很大,並且造成旁邊的大血管侵犯(常見於上腸繫膜靜脈、上腸繫膜動脈侵犯),而無法切除。依照目前的國際治療指引,這些無法切除或是可能(borderline)無法切除的胰臟癌,必須接受化學治療或是合併放射線治療,這種先接受化學治療的方法,稱為「新輔助治療(neoadjuvant therapy)」,有別於手術後再進行的「輔助治療」。目的就是,在接受完新輔助治療後,再次評估藥物的治療效果,根據目前的研究結果,有部分原先無法切除的病人,可能因為腫瘤縮小,轉變成可以手術切除,大幅增加病患存活的時間。而有部分的學者主張,不管胰臟癌一開始是否可以切除,如果一開始腫瘤太大,或是血液中腫瘤指數太高,都要先接受新輔助治療,可以降低手術後,癌症再復發的機會。
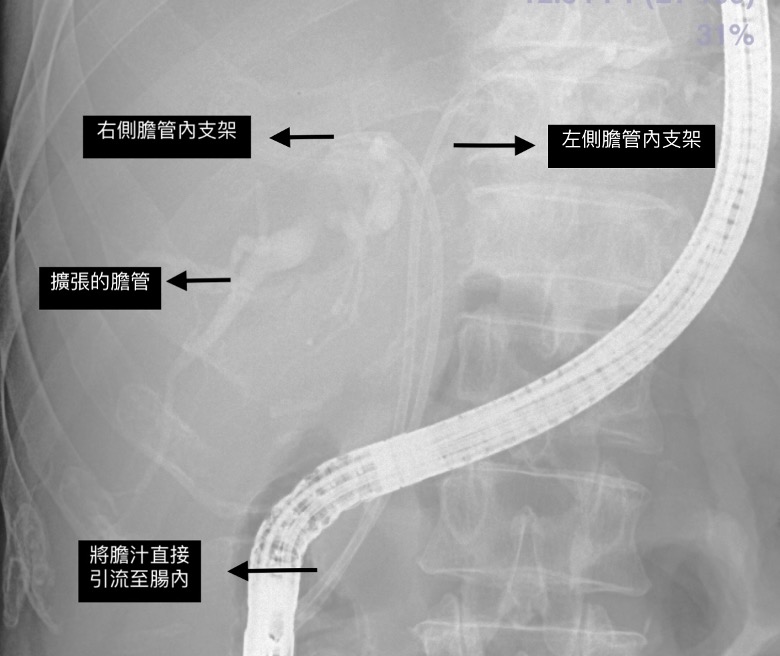
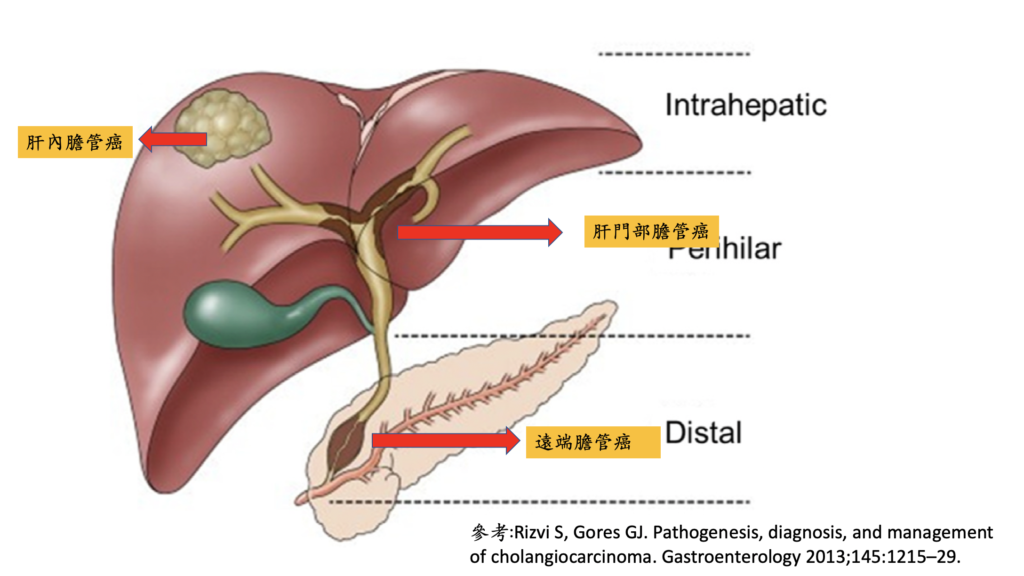
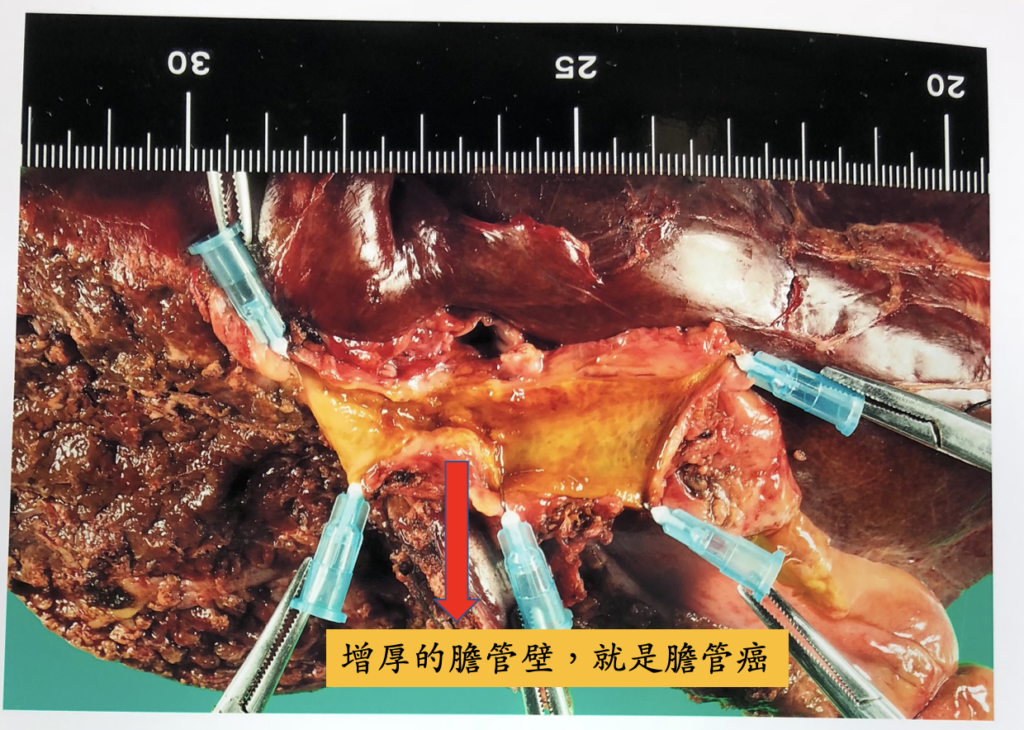
在膽道癌的治療,也是類似胰臟癌的概念,一大部分的膽道癌,在發現時,因為癌症侵犯嚴重,被判定無法切除,或是如果要切除,必須同時切除重要血管,使得手術的風險極高。然而,新輔助治療的導入,針對這群可能無法手術切除的病人,可以先使用藥物,觀察腫瘤對藥物的反應,如果藥物反應良好,於治療療程結束之後,可以再次評估手術的可能,藥物治療和手術治療互相合作,創造治癒癌症的機會。
總結來說,膽道和胰臟癌症的治療,目前還是以手術切除效果最好,然而並非每個病人的癌症一開始都有辦法切除,在新輔助化學和放射治療的導入之下,有機會將原先無法手術的情況,經由新輔助治療,轉變為可以手術切除,進而有機會戰勝難治的疾病。